Ревматизм
Ревматизм
Ревматизм (болезнь Сокольского-Буйо) – системное заболевание соединительной ткани воспалительного характера с преимущественным поражением сердечно-сосудистой системы.
Этиология. Установлена связь между началом заболевания и перенесенной стрептококковой инфекцией, в основном в виде ангины (обострения хронического тонзиллита, скарлатины), назофарингита, синусита, отита. Возможна вирусобактериальная ассоциация. Повторные стрептококковые инфекции аллергизируют организм, в связи с чем любое острое заболевание может вызвать характерные для ревматизма воспалительные явления. Поэтому ревматизм называют еще инфекционно-аллергическим заболеванием.
Возникновению ревматизма способствуют неблагоприятные бытовые условия, особенно сырые и холодные помещения, также имеют значение физические и психические травмы и перенапряжение, перенесенные заболевания, неправильный рацион (обилие углеводов при дефиците белков и витаминов).
В возникновении ревматизма важную роль играет наследственная предрасположенность больного. Ревматизмом заболевают только 0,3–1 % детей, перенесших стрептококковую инфекцию.
Наиболее часто ревматизмом болеют дети школьного возраста. Ревматизм является основной причиной приобретенных пороков сердца. Ревматизм взрослых на 75–80 % представляет собой заболевание, начавшееся в детском возрасте.
Клиника. В типичных случаях заболевание развивается через 1–3 недели после перенесенной стрептококковой инфекции. Ребенок становится вялым, у него исчезает аппетит, появляются жалобы на усталость и головные боли, субфебрилитет. Классический ревматизм проявляется ревмокардитом и полиартритом.
Для ревматического полиартрита (в 40–60 % случаев) характерны острое начало на фоне невысокого подъема температуры тела, боли и припухлость преимущественно крупных, иногда средних суставов (поражение симметричное), летучесть и быстрое обратное развитие процесса. В последнее время чаще стали встречаться артралгии, для которых характерна болезненность суставов при отсутствии видимых изменений в них.
Поражение сердца (ревмокардит) является ведущим в клинической картине болезни и определяет ее течение и прогноз. В 70–85 % случаев болезни возникает первичный ревмокардит. При ревмокардите могут поражаться все оболочки сердца – миокард, эндокард и перикард. Наиболее распространенным принято считать поражение миокарда – диффузный миокардит. Однако на ранних этапах болезни разграничить миокардит и эндокардит клинически часто бывает очень затруднительно, для этого необходимо комплексное клинико-инструментальное обследование.
Признаки ревмокардита – тахикардия, реже брадикардия, расширение границ сердца, приглушенность тонов сердца. При аускультации выслушивают систолический шум. При ФКГ обнаруживают снижение амплитуды, деформацию, уширение преимущественно I тона. На ЭКГ возможно выявление различных аритмий, миграции водителя ритма, замедления атриовентрикулярной проводимости (иногда вплоть до атриовентрикулярной диссоциации).
Исход ревмокардита при длительности острого периода от 1,5 до 2 мес. зависит от формирования порока сердца (в 20–25 %). Чаще всего формируется недостаточность митрального клапана, реже – недостаточность аортального клапана, митрально-аортальный порок, митральный стеноз.
Ревматизм в детском возрасте может начаться и протекать вообще без воспаления суставов, поражая при этом, в основном, сердце.
Еще одним признаком ревматизма у детей является поражение центральной нервной системы – малая хорея. Заболевание начинается постепенно, с появления эмоциональных расстройств (плаксивость, раздражительность, неустойчивость настроения), общей слабости, двигательного беспокойства. Типичная клиника развивается через 2–3 недели после начала заболевания – гиперкинезы (беспорядочные, некоординируемые, насильственные движения отдельных групп мышц), гипотония мышц, нарушения координации движений. Гиперкинезы усиливаются при волнении, чаще бывают двусторонними. Изменяется поведение ребенка, появляются гримасничанье, неряшливость, меняется почерк. Движения становятся неритмичными, разбросанными, совершаются в быстром темпе. Малая хорея продолжается обычно 2–3 мес. (реже 6-12 мес.). Очень характерно появление рецидивов. Однако к 17–18 годам она почти всегда исчезает.
Симптомами ревматизма являются также кольцевидная эритема и ревматические узелки, которые в настоящее время встречаются сравнительно редко. Кольцевидная эритема – сыпь в виде бледно-розовых колец на коже груди и живота, не сопровождается зудом, не возвышается над поверхностью кожи, быстро исчезает без пигментации и шелушения. Ревматические узелки – округлые плотные образования размером до 0,5–1 см, определяемые в местах прикрепления сухожилий, в затылочной области.
Выделяют острое (до 2 мес.), подострое (до 3–4 мес.), затяжное (до 5 мес.), рецидивирующее (1 год и более), латентное (клинически бессимптомное) течение активной фазы.
Таблица 9
Рабочая классификация ревматизма
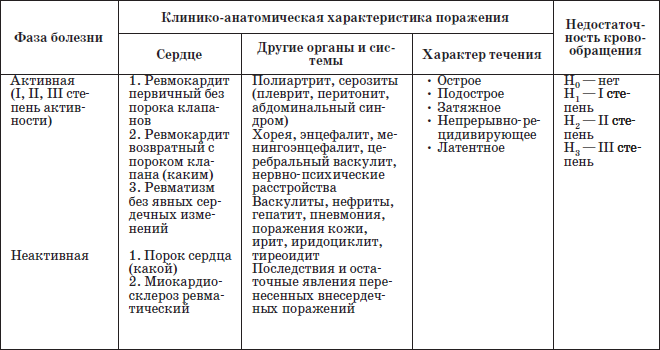
Ревматизм отличается волнообразным течением. Острые атаки болезни (активная фаза) сменяются промежутками, когда активные проявления ревматизма отсутствуют (неактивная фаза). Неактивная фаза обычно длится от нескольких месяцев до нескольких лет. Повторные атаки ревматизма чаще возникают в течение первых трех лет после первого перенесенного приступа. При второй атаке поражение сердца наблюдается у 95 % детей, формируются приобретенные пороки сердца.
Недостаточность митрального клапана (90 %) характеризуется дующим систолическим шумом на верхушке, длительность и звучность которого от относительно короткого до пансистолического, от выслушиваемого только при тщательном исследовании до очень громкого. Шум хорошо выслушивается в положении и лежа, и стоя, часто усиливается после нагрузки, хорошо проводится за пределы сердца, иногда на спину. I тон ослаблен. Акцент II тона на легочной артерии. Верхушечный толчок усилен и смещен книзу, расширение левой границы сердца (не всегда).
На ЭКГ при недостаточности митрального клапана появляются признаки гипертрофии левого желудочка, иногда и левого предсердия. НаФКГ – систолический шум, сливающийся с низкоамплитудным I тоном. Шум регистрируется на всех частотах, занимает большую часть систолы, обычно убывающий (реже лентовидный). Шум тесно связан с первым, часто сниженным, тоном.
Рентгенологически при выраженной недостаточности митрального клапана границы сердца расширены влево, талия сглажена, однако характерная рентгенологическая картина у детей встречается нечасто.
Митральный стеноз изолированный у детей встречается редко (при вялом или латентном течении ревматизма) и имеет довольно типичную звуковую симптоматику: хлопающий I тон на верхушке, рокочущий пресистолический шум, митральный щелчок, акцент и раздвоение II тона на легочной артерии. Нередко при пальпации определяется «кошачье мурлыканье». Рано появляются жалобы на одышку, сердцебиение, признаки застоя в малом круге кровообращения, характерен цианотический румянец, цианоз слизистых.
Часто митральный стеноз сочетается с недостаточностью митрального клапана (митральная болезнь). Стенозирование обычно развивается позже недостаточности. Начальные признаки стенозирования могут быть заподозрены по нарастанию звучности первого тона, появлению интервального диастолического шума на верхушке (эти звуковые феномены лучше всего выслушиваются в положении ребенка на левом боку). Иногда одним из первых признаков стенозирования является появление щелчка открытия митрального клапана, лучше всего выслушиваемого вдоль левого края грудины.
При этом состояние у больного ухудшается, усиливаются сердцебиение, одышка, быстрее нарастает недостаточность кровообращения. Границы сердца расширяются влево и вправо. Сердечный толчок разлитой. Прослушиваются систолический и пресистолический или диастолический шум на верхушке.
В случаях выраженной недостаточности митрального клапана и дилятации левых отделов сердца описанная выше звуковая симптоматика может наблюдаться при относительном стенозе, без истинного сужения атриовентрикулярного отверстия.
На ЭКГ при стенозе митрального клапана один из типичных признаков – гипертрофия левого предсердия, позднее – правых отделов сердца. На ФКГ – увеличение амплитуды первого тона. Обычно записывается щелчок открытия митрального клапана.
На рентгенограмме – увеличение левого предсердия, позднее – правых отделов сердца и признаки застоя в малом круге кровообращения.
Недостаточность клапанов аорты. В связи с тем что мышца левого желудочка обладает значительной мощью, длительное время сохраняется состояние компенсации.
Верхушечный толчок приподнимающий, разлитой, смещен книзу. Граница сердца расширена влево и книзу. Резкий дующий диастолический шум во втором межреберье справа и в точке Боткина, здесь же определяется симптом «кошачьего мурлыканья». Максимальное артериальное давление высокое, минимальное снижено, часто почти нулевое. Пульс высокий и быстро падающий (скачущий). Наблюдается выраженная пульсация сонной артерии и других периферических сосудов. При легком прижатии ногтевого ложа или кожи лба заметна пульсация в капиллярах. Прижимая трубку фонендоскопа к месту прохождения бедренной артерии, можно прослушать двойной шум Дюрозье. Кожа бледная.
На ЭКГ – левограмма и признаки гипертрофии левого желудочка. НаФКГ – диастолический, лентовидный шум, следующий сразу за вторым тоном. Рентгенологически тень сердца приобретает форму «сапожка» с явными признаками гипертрофии левого желудочка.
Стеноз устья аорты как приобретенный порок чаще всего присоединяется к недостаточности клапанов аорты. Во втором межреберье справа появляется довольно грубый систолический шум с максимумом в середине систолы, шум обычно хорошо проводится на сосуды шеи, иногда там выслушивается даже лучше, чем над аортальными клапанами.
Прогноз при приобретенных пороках во многом зависит от повторных обострений ревматического процесса, которые обычно усиливают повреждение эндокарда и миокарда и ведут к более быстрому развитию недостаточности кровообращения.
Диагноз. Критерии диагностики ревматизма по Киселю-Джонсу-Нестерову.
Основные проявления: 1) кардит; 2) полиартрит; 3) хорея; 4) ревматические узелки; 5) кольцевидная эритема; 6) «ревматический» анамнез (связь с перенесенной носоглоточной стрептококковой инфекцией, наличие случаев ревматизма в семье); 7) доказательство ex juvantibus – эффективность антиревматической терапии.
Дополнительные проявления: А. Клинические: 1) лихорадка; 2) артралгии; 3) лейкоцитоз, увеличенная СОЭ;
4) удлинение интервала P-Q на ЭКГ; 5) серологические и биохимические показатели острой фазы; 6) повышенная проницаемость капилляров; 7) утомляемость, боли в животе, носовые кровотечения.
Наличие у больного двух основных или одного основного и двух дополнительных критериев свидетельствует о высокой вероятности острого ревматизма, особенно при подтвержденных данных о перенесенной инфекции, вызванной стрептококками группы А.
Лабораторные показатели неспецифичны, их используют в основном для определения активности патологического процесса и наблюдения за эффективностью лечения.
Ревматический полиартрит дифференцируют с реактивными артритами, дебютом ЮРА и ювенильного спондило-артрита, СКВ, геморрагическим васкулитом. Ревмокардит следует отграничить от неревматического кардита, ПМК, ВПС, инфекционного эндокардита. Хорею дифференцируют с функциональными тиками, гиперкинезами при СКВ, тиреотоксикозе, опухолях мозга.
Лечение должно быть этапным, комплексным и длительным. В остром периоде дети должны находиться в стационаре (I этап) в среднем 6–8, а порой и 10 недель. Показано временное ограничение физической активности. Ограничиваются соль и жидкость, экстрактивные вещества.
Из нестероидных противовоспалительных средств наиболее часто назначают индометацин (23 мг/кг/сут в 2–3 приема в течение 1–1,5 мес.) и диклофенак, которые комбинируют с глюкокортикоидами и одним из базисных препаратов, особенно при затяжном течении заболевания и формировании порока сердца.
В качестве базисной терапии используют хинолиновые производные: хлорохин (хингамин, делагил) в дозе 0,06-0,25 г в зависимости от возраста 1 раз в день после ужина; длительность лечения от нескольких месяцев до нескольких лет; плаквенил в дозе 0,05-0,2 г в зависимости от возраста 1 раз в день после ужина; длительность лечения от нескольких месяцев до нескольких лет.
Учитывая стрептококковую природу ревматизма, в течение первых 10–14 дней терапии назначают бензилпенициллин или его аналоги, а затем переходят на Бициллин-S. Обязательна санация очагов хронической инфекции. Через 6–8 мес. после острого периода показано санаторно-курортное лечение в местном санатории в течение 2–3 мес. (II этап). Диспансерное наблюдение и противорецидивное лечение (III этап) в поликлинике у ревматолога проводится вплоть до передачи детей для наблюдения в подростковом кабинете. Наиболее оптимальна круглогодичная бицил-линопрофилактика, проводимая ежемесячно в течение не менее 5 лет: Бициллин-5 в дозе 1,5 млн ЕД 1 раз в 4 недели школьникам и дошкольникам – в дозе 0,75 млн ЕД 1 раз в 2 недели.
После острой атаки ревматизма ребенку в течение 3–4 лет профилактические прививки противопоказаны. Рекомендуются занятия ЛФК.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
Ревматизм
Ревматизм Ревматизм (болезнь Сокольского-Буйо) — это системное воспалительное заболевание соединительной ткани с преимущественным поражением сердечно-сосудистой системы. Развивается в связи с острой инфекцией (бетагемолитический стрептококк группы А) главным
Ревматизм
Ревматизм Описаны случаи развития абдоминального синдрома у больных ревматизмом.Симптомы. При этом резкая боль в животе может быть обусловлена перитонитом, являющимся частью ревматического полисерозита. Боль чаще летучего, нестойкого
Ревматизм
Ревматизм Ревматизм (болезнь Сокольского-Буйо) – системное заболевание соединительной ткани воспалительного характера с преимущественным поражением сердечно-сосудистой системы.Этиология. Установлена связь между началом заболевания и перенесенной стрептококковой
Ревматизм
Ревматизм Ревматизм – системное инфекционно-аллергическое заболевание соединительной ткани с поражением суставов и сердечно-сосудистой системы, характеризующееся частыми рецидивами. О ревматизме говорят в народе, что он «лижет суставы и кусает сердце». Среди причин
Ревматизм
Ревматизм Ревматизм – инфекционно-аллергическое системное воспаление соединительной ткани с преимущественным поражением сердца. Кроме сердца и сосудов, при ревматизме часто поражаются суставы и нервная система.ЭтиологияПричина возникновения заболевания –
Ревматизм
Ревматизм Ревматизм — инфекционно-аллергическое системное воспаление соединительной ткани с преимущественным поражением сердца. Кроме сердца и сосудов при ревматизме часто поражаются суставы и нервная система.ЭтиологияПричина возникновения заболевания —
РЕВМАТИЗМ
РЕВМАТИЗМ Ревматизм, или, точнее, ревматические болезни, поражает в первую очередь суставы. Хотя все ревматические болезни имеют несколько общих симптомов (боль, функциональные нарушения, скованность в суставах), их все же делят на две большие категории: ДЕГЕНЕРАТИВНЫЙ
Ревматизм
Ревматизм Жизнь начинается после сорока, и тогда же начинается ревматизм. NN Ревматизм — головная боль в ногах. Рамон Гомес де ла Серна Ревматизм лижет суставы и кусает сердце. Старинное медицинское изречение Несгибаемость — это достоинство, переходящее с годами в
Ревматизм
Ревматизм Жизнь начинается после сорока, и тогда же начинается ревматизм. NN* Ревматизм – головная боль в ногах. Рамон Гомес де ла Серна Ревматизм лижет суставы и кусает сердце. Старинное медицинское изречение Несгибаемость – это достоинство, переходящее с годами